Volume 44 Number 3
Translating the evidence into clinical practice – a journey through change
Rosemary Hill
Keywords clinical practice, evidence, convexity, change, skin barrier.
For referencing Hill R. Translating the evidence into clinical practice – a journey through change. WCET® Journal Supplement. 2024;44(3)Sup:s11-14.
DOI 10.33235/wcet.44.3.sup.s11-14
Abstract
Driving changes to clinical practice can be a daunting task. However, if meaningful change is to occur, the use of evidence to support the decision for change can be crucial in gaining agreement with stakeholders. This article describes the journey taken at one institution by a clinician following the trail of evidence that has recently been developed regarding the use of convexity with a barrier ring, earlier in the patient journey for creating positive impacts in patient outcomes.
Introduction
In today’s rapidly changing healthcare environment, innovation can challenge nurses in many ways. Switching from mercury thermometers to electronic could be considered an easy change as the benefit can clearly be seen. Sometimes, however, the benefits may not be as easily recognised at first. Additionally, implementing a change in practice can produce anxiety or fear of failure leading to resistance.1 In the 1940s Kurt Lewin introduced a change model involving three steps: unfreezing, changing, and refreezing.2 (Figure 1) Unfreezing relates to recognising the need for change; changing implements the transformation and demonstrates its benefits, and refreezing reinforces the change in behaviour and helps sustain it.2 The goal is to make changes that create minimal impact on people, yet ensure better outcomes.2 Utilising Lewin’s theory can lead to a greater understanding of how change can affect an organisation and an individual, help to recognise the barriers and solutions to successful implementation, and to identify opposing forces that act on human behaviour during change.
This paper discussses the use of recent evidence to implement change in clinical practices throughout an entire organisation. This change concerned moving from flat ostomy skin barriers to using convexity products earlier in the patient journey with the primary objective of improving their outcomes.

Figure 1. Lewin’s Change Model
Source: https://www.change-management-coach.com/kurt_lewin.html
Unfreezing
Any surgery can create a level of anxiety in the prospective surgical patient. Ostomy surgery is particularly fraught with challenges including medical, psychological, and social issues,3 as well as depression, which occurs in almost 50% of ostomy patients.4 This experience can be worsened with the onset of leakage in the first instance for the person with a newly fashioned ostomy. We have observed at our hospital that the language around this leakage can play a profound impact on person’s adjustment after surgery. For example, the patient may experience this first leakage after surgery in the hospital bed and have the attending nurse pronounce what they assume to be reassuring, passing references regarding the leakage. Comments such as ‘this happens often’ or ‘don’t worry you will get used to it’ can unintentionally create negative expectations around their ostomy management. While clinicians may be used to the experience, it should be recognised that the new patient is not. A more appropriate response, for example, might be ‘well that should not be happening, and we can fix this.’
In my practice I have recently become cognisant that within the 24–48 hours post-operative period, leakage of effluent was frequently occurring under recently applied flat ostomy skin barriers post-operatively (Figure 2). Additionally, speaking with colleagues at various conferences, I heard that they had noticed similar occurrences and reported that they were beginning to use soft convex skin barriers in the initial post-operative period as a prevention mechanism for reducing leakage on patient discharge. This message to me was compounded when some recent publications around the use of convexity earlier in the journey were described at different educational events, as well as professional conferences. Of note, two of the more recent publications, each resulting from consensus statements, provided supportive evidence around the early post-operative use of convexity. One article describes the characteristics of convexity which recommends the use of a more compressible convex skin barrier in the immediate post-operative period5 and the second reported on the ability to use convex skin barriers at any point along the patient journey.6 One of the chief objections in the past regarding the use of convexity post-operatively was the risk of mucocutaneous separation.6 However, the evidence in the literature does not support this as a risk7 and some studies have shown that the convexity can be used in the post-operative period.6,8 I felt comfortable in the evidence supporting me in changing my practice.
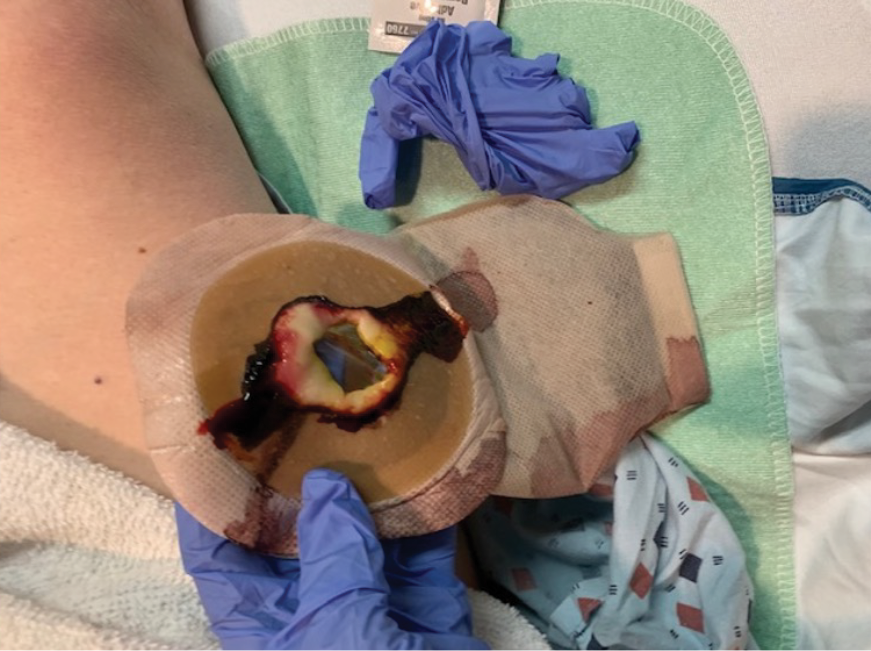
Figure 2. Flat skin barrier less than 24 hours post-operatively
There were several concerns for our patients with the current situation in our organisation. Ostomies are often created close to an incision point based on the stoma site marking process and this is frequently the midline. This means that effluent from leakage could come into contact with the newly created surgical incision. It was presumed that there would be increased risk of surgical site infection as a result.
Leakage of stomal effluent is also a significant risk factor in the development of peristomal skin complications (PSCs), such as peristomal moisture associated skin damage (PMASD).8 PSCs occur in up to 80% of patients with an ostomy 6 and are associated with impairments in physical function, multiple components of health-related quality of life, failure to adjust, and higher costs.6 As described previously, leakage also can also have dire consequences for the confidence of the newly ostomised patient.6
During my thought processes, I questioned the use of a flat skin barrier at all during the post-operative period. Why would I not consider changing the flat skin barrier used in the operating room to that of a soft convex skin barrier given this new evidence and the results? In terms of unfreezing, there was high recognition that an opportunity for change was apparent, and such change had the potential to afford real patient benefits if successful.
Making the Change
The standard practice at our organisation included the application of flat ostomy skin barriers intraoperatively for patients undergoing ileostomy, colostomy and urostomy surgery. Additionally, flat ostomy skin barriers were used to manage patients on the surgical wards post-operatively. I conducted a retrospective review of my patients with this method of management and discovered that many experienced leakages once discharged with these types of products. In some instances, the patient record described that ‘probable use of convexity in the future will be required’. This provided me with further information that proactive change was required.
Initially, a case series of seven patients (two urostomy, four ileostomy, and one colostomy) were selected to provide directional data regarding the success (or failure) of the proposed change. One surgeon was identified, and an operating room (OR) education nurse provided support and guidance to help facilitate the process (Figures 3 and 4). Patient ages ranged from 55 to 85 years old with varying aetiologies, including Crohn’s, diverticular disease, rectal cancer, bladder cancer and pancreatic cancer. OR staff also recognised the role of barrier rings and suggested that they would be able to apply these to the patients in the OR, as well, as they understood the risk of leakage and the potential associated challenges. Under my supervision, all patients had a two-piece soft convex skin barrier and flat barrier ring (slim) applied to their newly created stoma in the OR while on the operating table (Figures 5, 6 and 7).
All patients in this series had successful pouching application using the new products and none experienced leakage, including one patient with a high output stoma (Figures 8 and 9). This provided further evidence that allowed me to continue with the change. As they say, ‘the proof is in the pudding.’
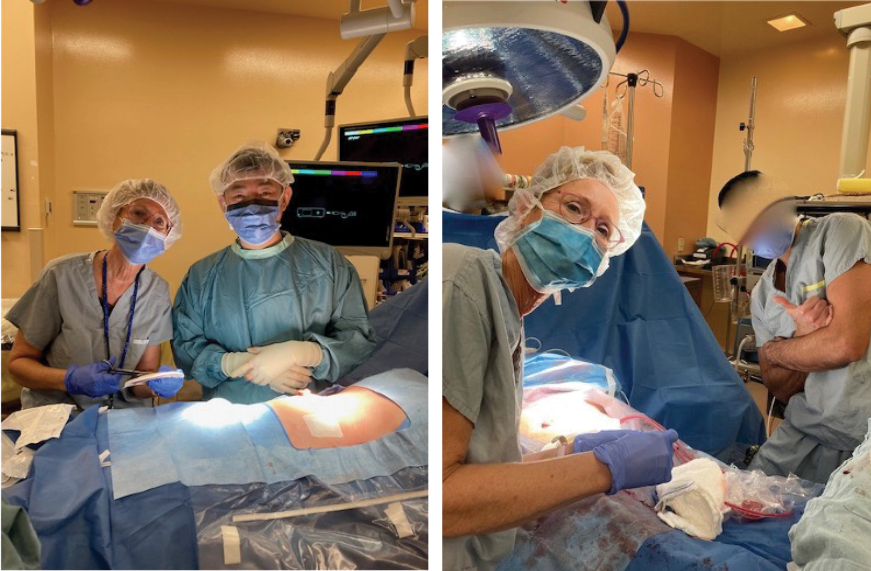
Figures 3 and 4. In our hospital operating room with the colorectal surgeons
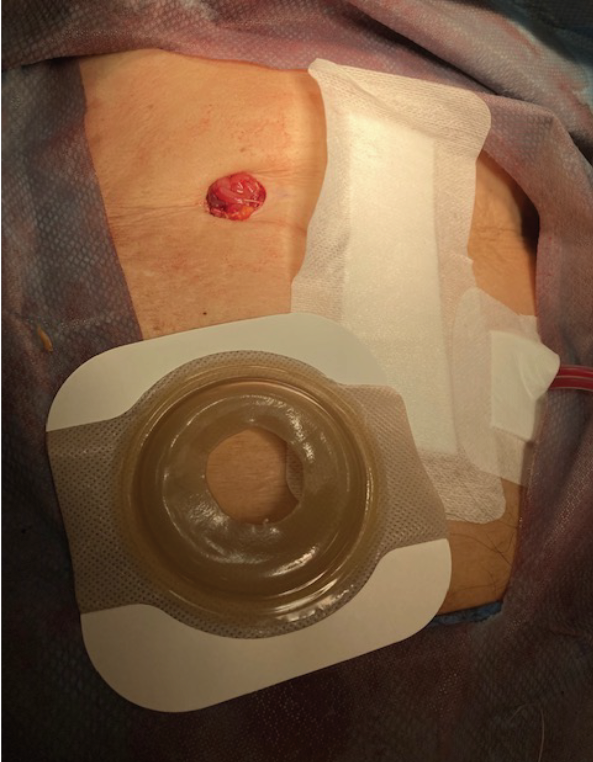
Figure 5. Two piece soft convex skin barrier cut to size of colostomy
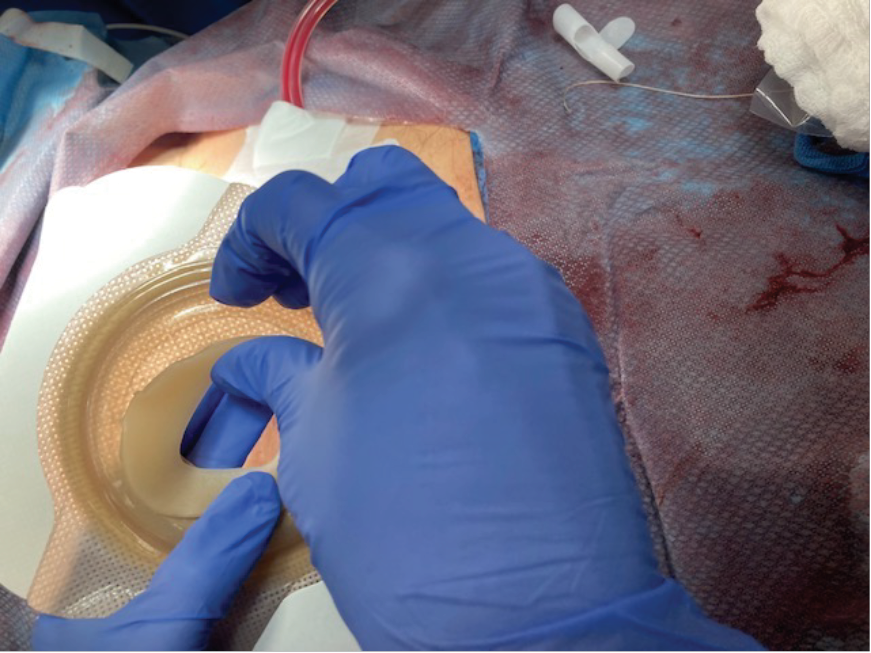
Figure 6. Application of skin barrier ring
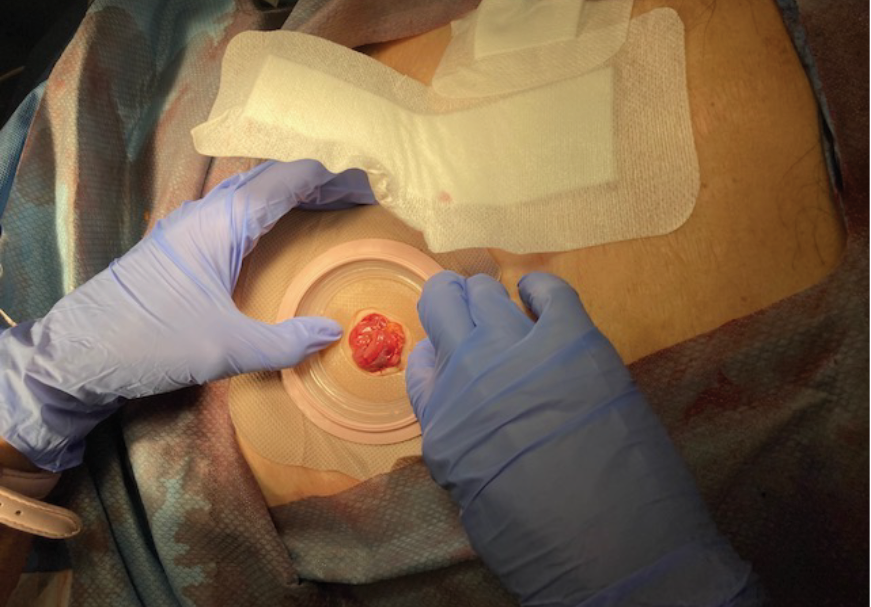
Figure 7. Application of skin barrier to stoma
(note midline dressing applied over the skin barrier edges).
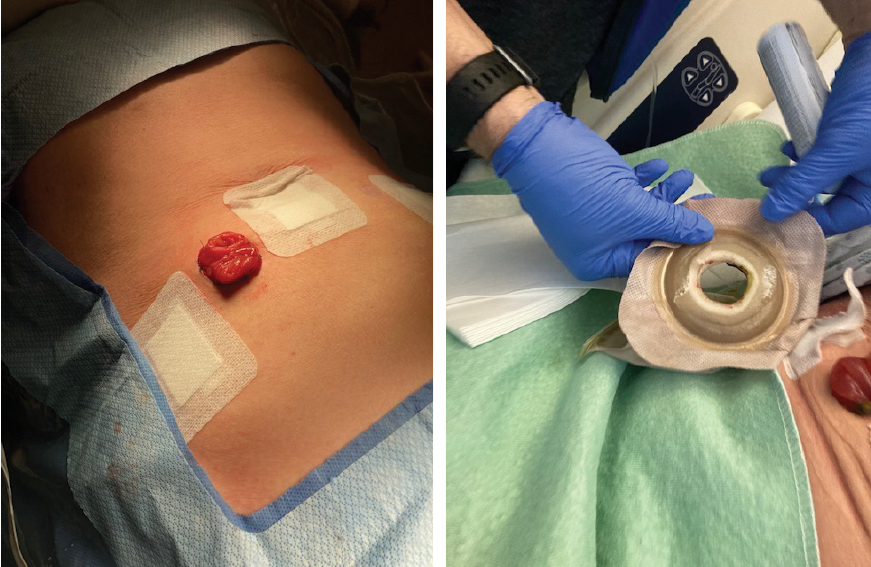
Figures 8 and 9. High output loop ileostomy (note flat skin while supine),
skin barrier appearance after 24 hours (note skin topography when semi-recumbent)
Refreezing
Maintaining and entrenching the change meant engagement with all OR staff and surgeons to relay all the evidence and its purpose. Additionally, ward staff were educated on the new products to manage the patients post-operatively. Lastly, engaging with procurement to ensure supply of the correct products in each area. This also meant active removal of all the current flat products to ensure these patients all received the new, more compressible, convex products and barrier rings. Education with all staff was ongoing. There was minimal upheaval and there were real patient benefits from this change, which made it easy for all to accept. We now have this as standard practice in our organisation.
Outcomes
While the case series and the supporting evidence helped prove my case for change, it is important to continuously monitor such a change, particularly after long held process has been altered. To ensure the ongoing success for our patients is maintained, a retrospective chart review was undertaken. One of the biggest fears many clinicians expressed was about the increased potential for convexity to contribute to muco-cutaneous separation. This concept was monitored specifically in 21 patients during this retrospective review. Only one experienced any muco-cutaneous separation. However, this patient had risk factors including high BMI (body mass index) and challenging stoma construction that was under tension with low stoma height. These factors have been shown to predispose patients to the development of peristomal skin complications including mucocutaneous separation.9,10 All indications are favourable thus far, based on this review and another publication with all the data is underway to illustrate the patient outcomes.
Conclusion
Change for some is never easy. However, real, and impactful change can be made when there is solid evidence and a willingness to approach change with an open mind. Knowing that our patients will experience better outcomes in their journey because of this change, is testament to our belief that they deserve better outcomes. We know our patients face significant challenges in their journey. If we can reduce some of their stressors by making changes that give better results, we can give them one less thing to worry about and their overall adjustment and quality of life after surgery can be improved.
We have found that the soft convex skin barrier with a slim ring provides a customised and secure skin seal against leakage. The characteristics of a compressible and flexible skin barrier provides just the right amount of tension to address peristomal topographies and stomal challenges. I would urge fellow clinicians to review the evidence and see where change can make a positive difference for the patients in their practices.
Conflict of Interest
The author declares no conflicts of interest.
Funding
The author received no funding for this article.
Trasladar la evidencia a la práctica clínica - un viaje a través del cambio
Rosemary Hill
DOI: 10.33235/wcet.44.3.sup.s11-14
Resumen
Impulsar cambios en la práctica clínica puede ser una tarea de enormes proporciones. Sin embargo, para que se produzca un cambio significativo, el uso de pruebas que respalden la decisión de cambio puede ser crucial para obtener el acuerdo de las partes interesadas. En este artículo se describe el recorrido realizado en una institución por un clínico que siguió el rastro de la evidencia que se ha desarrollado recientemente en relación con el uso de la convexidad con un anillo de barrera, en una fase más temprana del recorrido del paciente para crear impactos positivos en los resultados del paciente.
Introducción
En un entorno sanitario tan cambiante como el actual, la innovación puede suponer un reto para las enfermeras de muchas maneras. Pasar de los termómetros de mercurio a los electrónicos puede considerarse un cambio fácil, ya que las ventajas son evidentes. A veces, sin embargo, los beneficios pueden no ser tan fáciles de reconocer al principio. Además, la aplicación de un cambio en la práctica puede producir ansiedad o miedo al fracaso, lo que conduce a la resistencia.1 En la década de 1940 Kurt Lewin introdujo un modelo de cambio que consta de tres pasos: descongelación, cambio y recongelación.2 (Figura 1) La descongelación se refiere al reconocimiento de la necesidad de cambio; el cambio aplica la transformación y demuestra sus beneficios, y la recongelación refuerza el cambio de comportamiento y ayuda a mantenerlo.2 El objetivo es introducir cambios que tengan un impacto mínimo en las personas, pero que garanticen mejores resultados.2 Utilizar la teoría de Lewin puede llevar a comprender mejor cómo puede afectar el cambio a una organización y a un individuo, ayudar a reconocer los obstáculos y las soluciones para una aplicación satisfactoria e identificar las fuerzas opuestas que actúan sobre el comportamiento humano durante el cambio.
Este artículo analiza el uso de pruebas recientes para introducir cambios en las prácticas clínicas de toda una organización. Este cambio consistía en pasar de las barreras cutáneas de ostomía planas a la utilización de productos convexos en una fase más temprana del tratamiento del paciente, con el objetivo principal de mejorar sus resultados.
Figura 1. Modelo de cambio de Lewin
Fuente: https://www.change-management-coach.com/kurt_lewin.html
Descongelación
Cualquier intervención quirúrgica puede generar cierto nivel de ansiedad en el futuro paciente quirúrgico. La cirugía de ostomía está especialmente plagada de retos, entre los que se incluyen problemas médicos, psicológicos y sociales,3 así como depresión, que se da en casi el 50% de los pacientes ostomizados.4 Esta experiencia puede empeorar con la aparición de fugas en primera instancia para la persona con una ostomía recién creada. Hemos observado en nuestro hospital que el lenguaje en torno a esta fuga puede tener un profundo impacto en la adaptación de la persona tras la cirugía. Por ejemplo, el paciente puede experimentar esta primera pérdida después de la cirugía en la cama del hospital y hacer que la enfermera que le atiende pronuncie lo que suponen que son referencias tranquilizadoras y pasajeras con respecto a la pérdida. Comentarios como "esto pasa a menudo" o "no te preocupes, ya te acostumbrarás" pueden crear involuntariamente expectativas negativas en torno al manejo de la ostomía. Si bien los médicos pueden estar acostumbrados a la experiencia, hay que reconocer que el nuevo paciente no lo está. Una respuesta más adecuada, por ejemplo, podría ser "bueno, eso no debería estar pasando, y podemos solucionarlo."
En mi práctica me he dado cuenta recientemente de que en el periodo postoperatorio de 24-48 horas, se producían con frecuencia fugas de efluente bajo las barreras cutáneas de ostomía plana aplicadas recientemente en el postoperatorio (Figura 2). Además, hablando con colegas en varias conferencias, me enteré de que habían observado sucesos similares e informaron de que estaban empezando a utilizar barreras cutáneas convexas blandas en el periodo postoperatorio inicial como mecanismo de prevención para reducir las fugas en el momento del alta del paciente. Este mensaje para mí se agravó cuando se describieron algunas publicaciones recientes en torno al uso de la convexidad al principio del viaje en diferentes eventos educativos, así como en conferencias profesionales. Cabe destacar que dos de las publicaciones más recientes, cada una resultante de declaraciones de consenso, aportaron pruebas de apoyo en torno al uso postoperatorio precoz de la convexidad. Un artículo describe las características de la convexidad que recomienda el uso de una barrera cutánea convexa más compresible en el postoperatorio inmediato5 y el segundo informa sobre la posibilidad de utilizar barreras cutáneas convexas en cualquier punto del recorrido del paciente.6 Una de las principales objeciones en el pasado con respecto al uso de la convexidad en el postoperatorio era el riesgo de separación mucocutánea.6 Sin embargo, la evidencia en la literatura no apoya esto como un riesgo7 y algunos estudios han demostrado que la convexidad se puede utilizar en el postoperatorio.6,8 Me sentí cómodo con la evidencia que me apoyaba para cambiar mi práctica.

Figura 2. Barrera cutánea plana menos de 24 horas después de la operación
La situación actual de nuestra organización suscita varias preocupaciones entre nuestros pacientes. Las ostomías suelen crearse cerca de un punto de incisión basado en el proceso de marcado de la zona del estoma, que suele ser la línea media. Esto significa que el efluente de la fuga podría entrar en contacto con la incisión quirúrgica recién creada. Se presumía que, en consecuencia, habría un mayor riesgo de infección del sitio quirúrgico.
La fuga de efluente estomal también es un factor de riesgo importante en el desarrollo de complicaciones cutáneas periestomales (PSCs), como el daño cutáneo periestomal asociado a la humedad (PMASD).8 Las PSCs se producen en hasta el 80% de los pacientes con una ostomía6 y se asocian a alteraciones de la función física, múltiples componentes de la calidad de vida relacionada con la salud, falta de adaptación y mayores costes. 6Como se ha descrito anteriormente, la fuga también puede tener consecuencias nefastas para la confianza del paciente recién ostomizado.6
Durante mis reflexiones, cuestioné el uso de una barrera cutánea plana durante el periodo postoperatorio. ¿Por qué no me plantearía cambiar la barrera cutánea plana que se utiliza en el quirófano por una barrera cutánea convexa suave, dadas estas nuevas pruebas y los resultados? Por lo que respecta a la descongelación, se reconoció que existía una oportunidad de cambio y que, si éste se producía, podía reportar beneficios reales a los pacientes.
Hacer el cambio
La práctica estándar en nuestra organización incluía la aplicación de barreras cutáneas de ostomía planas intraoperatoriamente para pacientes sometidos a cirugía de ileostomía, colostomía y urostomía. Además, se utilizaron barreras cutáneas de ostomía plana para tratar a los pacientes en las salas quirúrgicas durante el postoperatorio. Realicé una revisión retrospectiva de mis pacientes con este método de tratamiento y descubrí que muchos experimentaban pérdidas una vez dados de alta con este tipo de productos. En algunos casos, el historial del paciente describía que "en el futuro se requerirá el uso probable de la convexidad". Esto me proporcionó más información sobre la necesidad de un cambio proactivo.
Inicialmente, se seleccionó una serie de casos de siete pacientes (dos urostomías, cuatro ileostomías y una colostomía) para obtener datos orientativos sobre el éxito (o fracaso) del cambio propuesto. Se identificó a un cirujano, y una enfermera educativa de quirófano (OR) proporcionó apoyo y orientación para ayudar a facilitar el proceso (Figuras 3 y 4). Las edades de los pacientes oscilaban entre los 55 y los 85 años, con distintas etiologías, como Crohn, enfermedad diverticular, cáncer de recto, cáncer de vejiga y cáncer de páncreas. El personal de quirófano también reconoció el papel de los anillos de barrera y sugirió que podrían aplicarlos también a los pacientes en OR, ya que comprendían el riesgo de fuga y los posibles retos asociados. Bajo mi supervisión, a todos los pacientes se les aplicó una barrera cutánea convexa blanda de dos piezas y un anillo de barrera plano (delgado) en su estoma recién creado en el OR mientras estaban en la mesa de operaciones (Figuras 5, 6 y 7).
Todos los pacientes de esta serie tuvieron éxito en la aplicación de la bolsa utilizando los nuevos productos y ninguno experimentó fugas, incluyendo un paciente con un estoma de alta salida (Figuras 8 y 9). Esto me proporcionó más pruebas que me permitieron continuar con el cambio. Como suele decirse, "la prueba está en el pudín"

Figuras 3 y 4. En el quirófano de nuestro hospital con los cirujanos colorrectales

Figura 5. Barrera cutánea convexa blanda de dos piezas cortada al tamaño de la colostomía

Figura 6. Aplicación del anillo de barrera cutánea

Figura 7. Aplicación de la barrera cutánea al estoma (obsérvese el apósito de la
línea media aplicado sobre los bordes de la barrera cutánea).

Figuras 8 y 9. Ileostomía de asa de salida alta (obsérvese la piel plana en decúbito supino),
aspecto de la barrera cutánea tras 24 horas (obsérvese la topografía cutánea en semitumbado)
Recongelación
Mantener y afianzar el cambio implicaba comprometerse con todo el personal de OR y los cirujanos para transmitir todas las pruebas y su finalidad. Además, el personal de planta recibió formación sobre los nuevos productos para tratar a los pacientes en el postoperatorio. Por último, colaborar con Compras para garantizar el suministro de los productos adecuados en cada zona. Esto también supuso la retirada activa de todos los productos planos actuales para garantizar que todos estos pacientes recibieran los nuevos productos convexos, más compresibles, y los anillos de barrera. La formación de todo el personal era continua. El trastorno fue mínimo y el cambio reportó beneficios reales a los pacientes, lo que facilitó su aceptación por parte de todos. Ahora es una práctica habitual en nuestra organización.
Resultado
Si bien la serie de casos y las pruebas que los respaldan me ayudaron a demostrar mis argumentos a favor del cambio, es importante supervisar continuamente dicho cambio, sobre todo después de que se haya alterado un proceso mantenido durante mucho tiempo. Para garantizar el éxito continuado de nuestros pacientes, se realizó una revisión retrospectiva de las historias clínicas. Uno de los mayores temores expresados por muchos clínicos era el mayor potencial de la convexidad para contribuir a la separación mucocutánea. Este concepto se siguió específicamente en 21 pacientes durante esta revisión retrospectiva. Sólo uno experimentó una separación mucocutánea. Sin embargo, este paciente presentaba factores de riesgo, como un BMI (índice de masa corporal) elevado y una construcción del estoma complicada, que se encontraba bajo tensión con una altura del estoma baja. Se ha demostrado que estos factores predisponen a los pacientes al desarrollo de complicaciones cutáneas periestomales, incluida la separación mucocutánea.9,10 Todas las indicaciones son favorables hasta el momento, sobre la base de esta revisión, y se está preparando otra publicación con todos los datos para ilustrar los resultados en los pacientes.
Conclusión
El cambio para algunos nunca es fácil. Sin embargo, es posible lograr un cambio real e impactante cuando existen pruebas sólidas y la voluntad de abordar el cambio con una mentalidad abierta. Saber que nuestros pacientes experimentarán mejores resultados en su viaje gracias a este cambio, es testimonio de nuestra creencia de que merecen mejores resultados. Sabemos que nuestros pacientes se enfrentan a retos importantes en su camino. Si podemos reducir algunos de sus factores estresantes introduciendo cambios que den mejores resultados, podemos darles una cosa menos de qué preocuparse y su adaptación general y calidad de vida después de la cirugía pueden mejorar.
Hemos comprobado que la suave barrera cutánea convexa con un fino anillo proporciona un sellado cutáneo personalizado y seguro contra las fugas. Las características de una barrera cutánea compresible y flexible proporcionan la tensión justa para abordar las topografías periestomales y los retos estomales. Insto a los médicos a que examinen las pruebas y vean en qué aspectos el cambio puede suponer una diferencia positiva para los pacientes de sus consultas.
Conflictos de intereses
Los autores declaran no tener conflictos de intereses.
Financiación
El autor no recibió fondos para este artículo.
Author(s)
Rosemary Hill
RN BScN NSWOC WOCC(C)
Lions Gate Hospital
Vancouver Coastal Health, Canada
Email rosemary.hill@vch.ca
References
- Lock, D, 2023. The psychology of fear of change: Unpacking organizational resistance. Daniel Lock Consulting. Accessed January 2024. https://daniellock.com/fear-of-change-organization
- Raza, M. Lewin’s 3 stage model of change explained. BMC Software Inc. 2019. Accessed January 2024. https://www.bmc.com/blogs/lewin-three-stage-model-change/
- Sceats LA, Dehghan MS, Rumer KK, et al. Surgery, stomas, and anxiety and depression in inflammatory bowel disease: a retrospective cohort analysis of privately insured patients. Colorectal Dis. 2020;22(5):544–553.
- Tang WSW, Chiang LLC, Kwang KW, Zhang MWB. Prevalence of depression and its potential contributing factors in patients with enterostomy: A meta-analytical review. Front. Psychiatry. 2022; 13:1001232.
- McNichol L, Cobb T, Depaifve Y, et al. Characteristics of convex skin barriers and clinical application: Results of an international consensus panel. JWOCN. 2021;48(6):524–532.
- Colwell J, Stoia Davis, J, Emodi, K. et al. Use of a convex pouching system in the post operative period. A national consensus. JWOCN. 2022:49(3):240–246.
- Hoeflok J, Kittscha J, Purnell P. Use of convexity in pouching – A comprehensive review. JWOCN. 2013:40(5):506–512.
- Hoeflok J, Salvadalena S, Pridham S. et al. Use of convexity in ostomy care – Results of an international consensus meeting. JWOCN. 2017:44(1):55–62.
- Braumann C, Muller V, Knies M, et al. Complications after ostomy surgery: Emergencies and obese patients are at risk. World J Surgery. 2018:43(3):751–757.
- Shiraishi T, Ogawa H, Naomi S, et al. Surgical techniques and stoma-related complications associated with emergency stoma creation. Anticancer Res. 2023:43(9):4189–4195.



