Volume 44 Number 3
Use of a silicone contact layer and non adhesive foam dressing
Helen Carter, Jenny Prentice
Keywords dementia, wound assessment, haematoma, aged care, product choices
For referencing Carter H, Prentice J. Use of a silicone contact layer and non adhesive foam dressing. WCET® Journal 2024; 44(3):20-25.
DOI 10.33235/wcet.44.3.20-25
Abstract
Haematomas of the lower limb are traumatic wounds that can have serious and often debilitating consequences; especially in the aged. Wound healing may be protracted due to multiple factors including disruptive consumer behaviours from poor cognition from dementia.
This case study describes the management of an elderly consumer with dementia in a nursing home who sustained an extensive haematoma that resulted in a complex wound. Wound management was provided under local restrictions imposed by COVID-19.
The importance of using holistic wound assessment frameworks and evidence-based approaches to wound management to achieve positive wound healing outcomes are emphasised.
Introduction
Subcutaneous haematomas secondary to trauma are common within the elderly1 and are defined by Megson (2011)2 as, “..an extravasation of blood outside the blood vessels”. Blood pools in the subcutaneous tissues or intramuscular spaces and presents as a raised dark red/black collection of blood that bulges above the surface of the skin.3,4 Large haematomas can exert significant pressure that exceeds that within the dermal and subdermal capillaries, which can precipitate necrosis of the overlying skin.3 Management of haematomas depends on the size of the haematoma and the health of the individual. Smaller haematomas may be readily reabsorbed. With larger or very large haematomas assessment of the haematoma needs to determine whether the haematoma can be managed conservatively with dressings and heal by secondary intention if local evacuation occurs or whether immediate surgical evacuation may be required.4 Medications such as anticoagulant and steroid therapy place a person at higher risk of developing concomitant haematoma where a blunt force trauma injury has occurred.1,4,5
There is a direct relationship between advanced age, dementia and falls that increases the elderly person’s risk of sustaining a lower extremity wound(s). Further, those with dementia, memory loss and cognitive decline may not comprehend instructions for wound management or become agitated with wound dressing processes and decline care offered.6,7
Wound assessment is pivotal to initial and ongoing wound management strategies and evaluation of wound healing. Two commonly used wound assessment frameworks are the Triangle of Wound Assessment8 and Wound Bed Preparation.9 Collectively elements of these paradigms describe how to assess a person and their wound, ascertain characteristics of the wound and peri-wound skin, understand factors that may impair or advance wound healing and discuss relevant wound management strategies using an interprofessional approach.
This case study discusses the management of an elderly female consumer in an Australian nursing home who sustained a lower extremity haematoma that led to a chronic complex wound.
Background
A 95-year-old female and permanent nursing home resident (the consumer) sustained a traumatic haematoma to her left lower limb during assistance with mobility and the use of a standing hoist. The injury was sustained on New Year’s Day 2022, however, the injury was not identified until the following morning when staff removed her limb protectors to attend to personal hygiene and skin care for pressure injury prevention.
The consumer’s past medical history includes advanced dementia, global amnesia, aphasia, dysphagia, incontinence of urine and faeces, cerebral vascular accident) intracranial haemorrhage (2014), psoriasis, impaired vision due to age-related macular degeneration and glaucoma, poor hearing, hypertension, varicose veins, senile purpura, recurrent falls with fractures- # R) neck of femur with gamma nail insertion (2021) and # R) Humerus (2022), chronic pain, osteoarthritis, vertebral spondylosis, metastatic bone disease - L) Humerus.
In addition to these co-morbid conditions she had a recent reduction in mobility status from her baseline due to a fall, requiring surgical management with Open Reduction and Internal Fixation (ORIF) for fractured Right neck of femur approximately 4 weeks prior to sustaining the haematoma. At the time of injury the consumer was chair bound.
Recent medication changes included the addition of opioid analgesia (post operative) and recent completion of post operative anticoagulation therapy. Her usual medications included: Macuvision, Calcium and vitamin D, Paracetamol, Latanoprost, Mometsaone furoate, Calcipotriol; Bethamethasone dipropionate. Allergies were recorded as Co-trimoxazole, Sulphur and Penicillin.
Overall, the consumer’s general health status was generally considered to be poor. A referral to the Clinical Nurse Specialist Skin Integrity (CNSSI) to review the consumer and her haematoma was received on 2nd January 2022. Simultaneously, a referral was sent to the consumers General Practitioner (GP). Further it should be noted that this incident occurred when the nursing home was in isolation and lockdown due to COVID 19.
Case Presentation
Initial wound assessment and wound management strategies
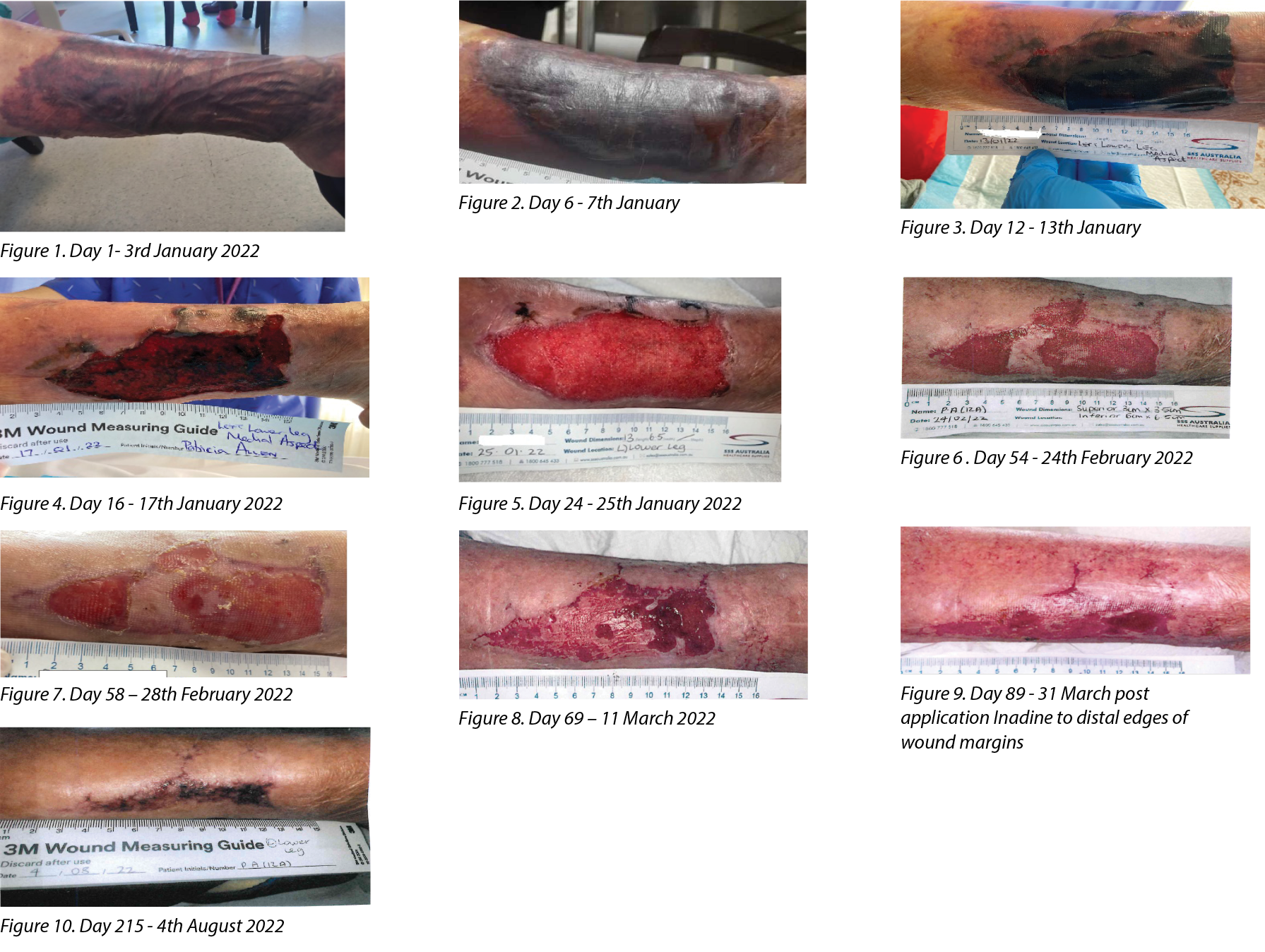
On 2nd January 2022, registered nursing staff in the nursing home classified the injury to be “a bruise”, however, they did refer the consumer for review on the internal electronic referral portal to the CNSSI and GP in line with facility policy for the injury. A photo accompanied the referral (Figure1). Interim advice to maintain integrity of the haematoma was provided via the internal electronic referral portal on 3rd January 2022 until the injury could be reviewed clinically the next day.
On clinical assessment by the CNSSI on the 4th January 2022 and using parameters of the Triangle of Wound Assessment as a guiding framework the following was noted:
- Wound bed assessment:’
- Tissue type: Haematoma with non-viable flap
- Exudate: Low sanguineous exudate but not actively bleeding
- Infection: Inflammation resolving with no clinical signs of infection but remains at risk of infection
- Wound edge assessment: Well defined and dehydrated wound edges
- Peri-wound skin assessment: Dry skin.
In addition, to the above parameters the haematoma measured 180mm L X 65mm W and depth unknown. No other abnormalities were detected in the lower limb.
Clinical Management
Short term goals of care and initial wound management strategies
On initial clinical review of the haematoma, it was identified that close monitoring was essential and that limb perfusion, exudate levels and potential for further bleeding and swelling should be monitored closely throughout the day. Therefore, the initial goals of care and management of the haematoma was conservative and adopted the principles of R.I.C.E.; Rest, Ice, Compression and Elevation.10 In addition to this the GP prescribed a daily application of Hirudoid cream to assist with alleviation of localised pain, inflammation and bruising.
In terms of R.I.C.E. the following occurred:
- R: Bed rest was imposed for a week with the CNSSI recommending on the 10/1/22 that the consumer “may sit out for meal times only for the next week”
- I: Ice was applied in accordance with general principles R.I.C.E. for approximately 20 minutes every four hours as tolerated by the consumer
- C: Compression was applied using one layer of Tubigrip size E
- E: Elevation occurred with bed rest and further elevation on a soft pillow placed longitudinally to ensure the heel was offloaded of any pressure.
Initial wound management strategies
Initial wound management strategies included wound bed preparation using an aseptic technique, lower limb hygiene and skin care and dressing choices to protect and preserve the integrity of the haematoma. The regimen included:
- Wound cleansing agent: N/Saline
- Lower limb hygiene: Skin inspection and washing limb with warm water at time of dressing change and moisturise
- Peri-wound skin care: Barrier film to wound edges/peri-wound skin and emollient to surrounding skin to improve skin condition, reduce dryness and reduce risk of future damage
- Primary dressing: Silicone contact layer; Adaptic Touch™ (3M)
- Secondary dressing: Sterile highly absorbent pad; Impervia Neosorb
- Fixation: Velban, Crepe bandage and one layer of Tubigrip size E toe to knee
- Dressing frequency or change: 3rd daily or as required if dressing disturbed.
The haematoma was monitored closely for morphological changes that may occur as haematomas resolve or deteriorate and ensuing complications that may arise such as infection. Additional considerations at this point were:
- Bleeding: increased risk for bleeding due to recent use of post operative Enoxaparin and being mindful that wound debridement may be required
- Pain: differentiation of acute on chronic pain because of the haematoma
- Pre-existing lower limb oedema: potential to exacerbate complications
- Consumer behaviour: the consumer’s behaviour was monitored to ensure past behaviors of removing dressings was minimised. In this instance, noncompliance with leg elevation and aggressive behaviors’ at time of dressing change, such as kicking out, were challenging to manage due to increased risk of damage to wound bed and disruption of asepsis during the dressing procedure.
The haematoma remained relatively stable for a short period of time (Figure 2) Day 6 but at Day 9 it was noted there was some loss of the epidermis. The dressing regime was continued as per the initial plan of silicone contact layer, sterile highly absorbent pad and Tubigrip. By Day 12 (13/01/2022) the haematoma had dried, and the flap is noted to be non-viable (Figure 3).
By Day 16 (17/01/2022) the inflammation has settled further, and the flap was lifting and ready for debridement; there was no active bleeding, wound edges remained clearly defined, there were low exudate levels and no signs of infection. Using the principles of conservative sharp debridement the CNSSI debrided the non-viable flap from the wound bed in conjunction with thorough irrigation of the wound bed to remove residual clot. Following wound debridement, the wound now presented similar to that of a category 3 skin tear with full flap loss (Figure 4).
Long term goals of care and secondary wound management strategies
Following wound debridement and the resultant large surface area of the wound, the goals of wound healing were changed to reflect this. The focus was to promote granulation tissue, avoid or suppress hypergranulation tissue, reduce the potential for wound bacterial bioburden and manage wound exudate as this was expected to increase post debridement.
With these factors in mind the dressing regimen was changed to:
- Primary dressing: Silicone contact layer to cover a wide peri wound margin Adaptic Touch™ (3M)
- Secondary dressing: A non-adhesive foam to remove the ‘dead space’ between the wound and the dressing Biatain® Non Adhesive Foam
- Fixation: Dressings were secured with Velband, crepe bandages and Tubigrip toe to knee
- Dressing observation and frequency of dressing change: Daily dressing check and aim for weekly dressing change. By Day 24 a marked improvement in wound healing could be seen with a healthy evenly granulating wound bed (Figure 5).
Between six to eight weeks post debridement the CNSSI reviews noted the wound was healing well resulting in a significant decrease in overall wound size and change in shape. There was noticeable advancement of the wound edges, further development of epithelial tissue beginning to cover the wound bed that resulted in the wound bed being separated by an epithelial island resulting in two areas measuring L 28mm x W 24mm (Proximal) and L 86mm x W 48mm (Distal). Exudate levels remained low and well managed with no signs of peri wound skin maceration. In addition, the surrounding skin condition also improved but remained slightly dry. There was no lower limb oedema (Figures 6 and 7).
Subsequently, the dressing selection was changed to a larger sized Biatain® Silicone Foam border 15x15cm to provide wider peri wound margins, ensuring reduced risk of damage to fragile peri wound skin. There was ongoing use of a barrier film to wound edges/peri-wound skin and moisturiser to surrounding skin.
Ongoing monitoring and evaluation
Unfortunately, eleven days later (11 March 2022) fresh bleeding was noted, which nursing staff stated was trauma related due to consumer agitation and sitting position (Figure 8). However, on chart review it was also noted an alternative silicone foam border product was applied a few days prior due to an issue with stock availability. Further, minor wound deterioration occurred in terms of increased exudate, slight odour and change in exudate type were noted but not reported to the CNSSI until 25th March 2022 whereby the wound management plan was updated to include Inadine® to the distal wound edge for seven days after which the silicone foam border dressing was reapplied (Figure 9).
The wound then progressed well throughout April / May 2022. At the end of May, Nursing staff requested the wound chart be closed as the wound was noted to be ‘healed’. Further review by the CNSSI identified persistent gravitational lower limb oedema remained and was challenging to manage, posing a risk of wound deterioration. The wound chart was kept open with weekly ongoing monitoring and application of the silicone foam border dressing for protection. The wound healed and the wound chart was eventually closed in August 2022, 7 months (215 days) after the injury occurred (Figure 10).
During the treatment period a multi-disciplinary team approach to holistic care was initiated.
This commenced with open disclosure to family at the time of the injury, with updates provided by the home management team throughout the treatment period.
At time of injury initial referrals were made to the GP who initiated first aid (R.I.C.E. and Hirudoid cream), then to the CNSSI for commencement of a wound management plan and oversight of healing process.
An onward referral to the Physiotherapist was recommended due to the recent falls and change in baseline mobility post hospitalisation. Involvement of the Physiotherapist helped to ensure current transfer and mobility assessments remained applicable and that the environment was safe and conducive to increased care needs and equipment. Additionally, there was a need to ensure that staff were aware of the importance of following the correct manual handling procedures and were aware of how to use the equipment in the home.
In the later stages of healing, when gravitational lower leg oedema became a concern, due to return to baseline mobility and spending increased time out of bed, the involvement of the Dietitian helped to ensure that nutritional needs were met through nutritional strategies, including protein supplementation with compact protein BD.
There was no need for any wound swab, or for any antibiotic therapy during the healing process as deterioration in the wound, when noted, was treated locally and monitored closely.
Challenges in Care Delivery
The injury occurred during COVID-19 where in Australia nursing homes were subject to strict regulations and lockdown periods that governed criteria for entry to the nursing home, which created additional challenges in care delivery. These related primarily to organisational, staffing and product supply.
At an organisational level while the facility normally had registered nurse coverage 24hours a day but because of COVID 19 and subsequent staffing constraints assistants in nursing and care staff were, on occasion, required to attend to dressings. Further, there was higher use of agency staff due to Christmas/New Year and January summer holiday periods. This lack of continuity of care and differences in knowledge raised concerns that all staff may not be able to accurately assess, identify and respond appropriately to potential or actual signs and symptoms of complications and to effectively communicate and document these accordingly.
The supply of wound management products was a real challenge with interruptions to supply chains from the global effect of COVID-19. The CNSSI and facility management were acutely cognizant that any management plan put in place needed to be mindful of this. Further, staff training in appropriate use of recommended dressing products and cost-effective choices in dressing products were additional considerations and challenges to overcome.
Discussion
Post injury and discovery of the development of the haematoma R.I.C.E. treatment protocols were initiated. While there is some discussion about the ongoing value of R.I.C.E. it is still a commonly used technique to reduce secondary tissue damage and soft tissue swelling within the skin and tissue of acute musculoskeletal injuries10.
Frameworks to guide wound management are useful tools to achieve common understanding of the assessment, management and ongoing evaluation of healing wounds and to facilitate communication of these factors in clinically appropriate language between nursing home staff and the broader multidisciplinary team. In this case the CNSSI used the guiding principles defined with the Triangle of Wound Assessment8 and Wound Bed Preparation paradigms9 to assess and evaluate wound healing, guide clinical nursing interventions and dressing choices as well as facilitate communication with staff and the multidisciplinary team. For example, wound debridement of the non-viable flap of the haematoma on the basis there was sufficient perfusion to support wound healing.
Similarly, product selection was made based on the short and long terms goals of care throughout the different phases of wound healing. In this case, and following debridement of the haematoma that created a wound with similar features to that of a category 3 skin tear with no flap, it was important to choose a primary dressing which would enable wound healing. And, in addition, control for local wound factors such as management of moisture, exudate, potential for infection, protection of peri-wound skin, ability to contour to the wound bed, be easy to apply and remove reducing the risk of medical adhesive related skin injury and decreased pain for the consumer as well as minimising frequency of dressing changes.11,12,13,14,15 Therefore, a silicone contact layer Adaptic Touch™ (3M) was initially chosen as the primary dressing to cover the wound bed and at times a wider area of peri-wound skin for additional skin protection. A non-adhesive foam, Biatain® Non Adhesive Foam, to remove the ‘dead space’ between the wound and the dressing thereby reducing risks of infection and hypergranulation was applied. Silicone contact layers, which have a coating of soft silicone on one or both sides of the dressing are advocated for their ability to support healing of granulation tissue, observation of the wound bed without having to remove the contact layer, protection of peri-wound skin and are atraumatic on removal.11,12 Further, they are useful in maintaining dry or necrotic wounds where moisture retention or re-hydration is not a primary goal of care.16,17
When re-referral to the wound specialist did occur late on 25/03/2022, the wound management plan was updated to include Inadine® to distal edge only. Although Inadine® is not usually recommended for skin tears due to drying effect18 Inadine® was chosen to manage peri-wound skin maceration on the distal edge. Further, Inadine® is non-adherent, has antimicrobial action, is cost effective19 and was readily available given challenges experienced with product supply at the time. As staff were familiar with its use it was a safe and appropriate choice to use for over the weekend and for a further five days until the wound could be reviewed by the CNSSI after which use of the silicone foam border dressing resumed.
These choices also allowed for less frequent dressing changes by aiming for weekly dressing changes in conjunction with daily dressing checks to assess for exudate strikethrough and that the dressings remained in place. If staff assessed the dressing as requiring more frequent changes, then the CNSSI requested a wound image prior to changing the dressing frequency to ensure this was appropriate and that there were no additional underlying concerns or issues.
Lower limb oedema was challenging to manage in the later stages of healing as this was impacted by a return to improved mobility, spending longer time out of bed, involvement in lifestyle activities and reduced pain all of which were positive steps forward but increased the level of gravitational oedema and contributed heavily to the chronicity of the wound and delays in wound healing.
Overall, in terms of wound healing the consumer’s multiple singular and co-related co-morbid conditions, some of which were not modifiable factors, likely contributed to the protracted period of wound healing.9
Wound management in persons with dementia can be problematic whereby due to cognitive decline and decreased ability to follow care directives consumers behaviours or actions can be or are detrimental to wound healing.20,21 In this case, the consumer required close supervision to ensure her behaviors of pushing dressings down, non-compliance with lower limb elevation and impulsive movements did not impact compliance with the R.I.C.E., wound management strategies and repositioning regimens, which if this occurred with regularity had the potential to increase the risk of further tissue damage, infection or pressure injury. If the consumer declined dressing changes the consumer was re-approached at different times by different people to see if the consumer could be persuaded to allow dressing changes before a formal decline was documented.
A multidisciplinary approach to care was adopted as much as possible under the restraints of COVID-19 conditions that included communication with the GP, dietician and physiotherapist in respect to the consumers food and nutritional intake and level of mobility; and, the consumers family regarding wound healing progression. Staff education was provided on mobility, falls and the environment, manual handling, and correct use of equipment ensuring safe transfers, and positioning and the importance of risk assessments, care evaluation and the impacts of lifestyle and nutrition on wound healing. The CNSSI further highlighted the role that the GP and family continued to play in the consumers care at this stage.
COVID-19, as it did around the world,22,23 at times affected supply of wound management products and service delivery, which were overcome with product substitution, electronic chart reviews and telehealth.
Conclusions and lessons learnt
Lower extremity haematomas are traumatic wounds that can have severe long-term consequences in terms of wound healing; particularly in the aged. Holistic assessment and continuous evaluation of wound healing using recognized wound related frameworks in conjunction with a multi-disciplinary team approach is imperative in achieving short and long-term goals of wound healing in complex cases such as this.
Deterioration in health should be recognized early so that risk assessments adequately reflect the consumer’s current health condition as fluctuations in health can happen rapidly and significantly impact the level of care required. If clinical staff are aware of changes in a consumer’s level of risk staff can aim to prevent potential complications, rather than a need to treat.
Here, increased awareness across the treating health disciplines was heightened to assist in early recognition and the management of any deterioration in the wound as well as providing supporting strategies to prevent recurrent lower extremity haematomas from traumatic injury.
Managing wounds in the aged, especially in the presence of dementia and within nursing home environments is multifactorial, complex and challenging. An individualized person-centered approach to their care is required that reflects the needs of a person with dementia and a wound.
Acknowledgements
The consumers family consented to clinical information being used in this case study and provided written consent for use of clinical photographs.
Conflict of Interest
The authors declare there are no conflicts of interest.
Funding
The authors received no funding to present this case study.
Uso de una capa de contacto de silicona y un apósito de espuma no adhesiva
Helen Carter, Jenny Prentice
DOI: 10.33235/wcet.44.3.20-25
Resumen
Los hematomas de las extremidades inferiores son heridas traumáticas que pueden tener consecuencias graves y a menudo debilitantes, especialmente en los ancianos. La curación de heridas puede prolongarse debido a múltiples factores, entre ellos los comportamientos perturbadores del consumidor derivados de una mala cognición por demencia.
Este estudio de caso describe el tratamiento de un anciano con demencia ingresado en una residencia de ancianos que sufrió un hematoma extenso que dio lugar a una herida compleja. El tratamiento de heridas se realizó con arreglo a las restricciones locales impuestas por la COVID-19.
Se hace hincapié en la importancia de utilizar marcos holísticos de evaluación de heridas y enfoques basados en la evidencia para el tratamiento de heridas con el fin de lograr resultados positivos en la curación de heridas.
Introducción
Los hematomas subcutáneos secundarios a traumatismos son frecuentes enancianos1 y Megson (2011)2 los define como "...una extravasación de sangre fuera de los vasos sanguíneos". La sangre se acumula en los tejidos subcutáneos o en los espacios intramusculares y se presenta como una colección de sangre elevada de color rojo oscuro/negro que sobresale por encima de la superficie de la piel.3,4 Los hematomas de gran tamaño pueden ejercer una presión significativa que supera la existente dentro de los capilares dérmicos y subdérmicos, lo que puede precipitar la necrosis de la piel suprayacente.3 El tratamiento de los hematomas depende del tamaño del hematoma y del estado de salud de la persona. Los hematomas más pequeños pueden reabsorberse fácilmente. En el caso de hematomas grandes o muy grandes, la evaluación del hematoma debe determinar si puede tratarse de forma conservadora con apósitos y curarse por segunda intención si se produce una evacuación local o si puede ser necesaria una evacuación quirúrgica inmediata.4 Los medicamentos, como los anticoagulantes y los corticoides, aumentan el riesgo de que una persona desarrolle un hematoma concomitante cuando se ha producido un traumatismo por objeto contundente.1,4,5
Existe una relación inversa entre la edad avanzada, la demencia y las caídas, que aumenta el riesgo de las personas mayores de sufrir heridas en las extremidades inferiores. Además, las personas con demencia, pérdida de memoria y deterioro cognitivo pueden no comprender las instrucciones para el tratamiento de heridas o agitarse con los procesos de vendaje y rechazar los cuidados ofrecidos.6,7
La evaluación de las heridas es fundamental para las estrategias iniciales y continuas de tratamiento de heridas y para la evaluación de su curación. Dos marcos de evaluación de heridas comúnmente utilizados son el Triángulo de evaluación deheridas8 y la Preparación del lecho de la herida.9 En conjunto, los elementos de estos paradigmas describen cómo evaluar a una persona y su herida, determinar las características de la herida y de la piel periherida, comprender los factores que pueden perjudicar o favorecer la curación de heridas y debatir las estrategias de tratamiento de heridas pertinentes utilizando un enfoque interprofesional.
En este estudio de caso se analiza el tratamiento de una anciana de una residencia australiana que sufrió un hematoma en las extremidades inferiores que dio lugar a una herida compleja crónica.
Antecedentes
Una mujer de 95 años y residente permanente en una residencia de ancianos (la consumidora) sufrió un hematoma traumático en la extremidad inferior izquierda durante la asistencia para la movilidad y el uso de una grúa de bipedestación. La lesión se produjo el día de Año Nuevo de 2022, pero no se detectó hasta la mañana siguiente, cuando el personal le retiró los protectores de las extremidades para ocuparse de su higiene personal y del cuidado de la piel para prevenir las lesiones por presión.
Los antecedentes médicos del consumidor incluyen demencia avanzada, amnesia global, afasia, disfagia, incontinencia de orina y heces, accidente vascular cerebral) hemorragia intracraneal (2014), psoriasis, alteración de la visión por degeneración macular asociada a la edad y glaucoma, mala audición, hipertensión, varices, púrpura senil, caídas recurrentes con fracturas - # R) cuello de fémur con inserción de clavo gamma (2021) y # R) Húmero (2022), dolor crónico, artrosis, espondilosis vertebral, enfermedad ósea metastásica - L) Húmero.
Además de estas afecciones comórbidas, había sufrido recientemente una reducción de su movilidad con respecto a su estado basal debido a una caída, que requirió tratamiento quirúrgico con reducción abierta y fijación interna (ORIF) por fractura del cuello del fémur derecho aproximadamente 4 semanas antes de sufrir el hematoma. En el momento de la lesión, el consumidor estaba atado a una silla.
Los cambios recientes de medicación incluyeron la adición de analgesia opioide (postoperatoria) y la reciente finalización del tratamiento anticoagulante postoperatorio. Su medicación habitual incluía: Macuvision, Calcio y vitamina D, Paracetamol, Latanoprost, Mometsaone furoate, Calcipotriol; Dipropionato de betametasona. Las alergias se registraron como cotrimoxazol, azufre y penicilina.
En general, se consideró que el estado de salud general del consumidor era malo. El 2 de enero de 2022 se recibió una derivación a la Enfermera Clínica Especialista en Integridad Cutánea (CNSSI) para revisar a la consumidora y su hematoma. Simultáneamente, se envió una derivación al médico de cabecera (GP) de los consumidores. Además, debe tenerse en cuenta que este incidente se produjo cuando la residencia de ancianos estaba en aislamiento y cierre debido al COVID 19.
Presentaciones de casos
Evaluación inicial y estrategias de tratamiento de heridas
El 2 de enero de 2022, el personal de enfermería de la residencia clasificó la lesión como "un hematoma", aunque remitió al consumidor al CNSSI y al GP para su revisión en el portal electrónico interno de remisiones, de acuerdo con la política del centro en relación con la lesión. La remisión iba acompañada de una foto (Figura 1). El 3 de enero de 2022 se proporcionó asesoramiento provisional para mantener la integridad del hematoma a través del portal electrónico interno de derivación hasta que la lesión pudiera ser revisada clínicamente al día siguiente.
En la evaluación clínica realizada por la CNSSI el 4 de enero de 2022 y utilizando los parámetros del Triángulo de evaluación de heridas como marco de referencia, se observó lo siguiente:
- Evaluación del lecho de la herida:
- Tipo de tejido: Hematoma con colgajo no viable
- Exudado: Exudado sanguinolento bajo pero no hemorragia activa
- Infección: Inflamación que se resuelve sin signos clínicos de infección, pero sigue habiendo riesgo de infección
- Evaluación del borde de la herida: Bordes de la herida bien definidos y deshidratados
- Evaluación de la piel peri-herida: Piel seca.
Además de los parámetros anteriores, el hematoma medía 180 mm de largo por 65 mm de ancho y tenía una profundidad desconocida. No se detectaron otras anomalías en la extremidad inferior.
Gestión clínica
Objetivos a corto plazo de los cuidados y estrategias iniciales de tratamiento de heridas
En la revisión clínica inicial del hematoma, se identificó que era esencial una estrecha vigilancia y que la perfusión de la extremidad, los niveles de exudado y la posibilidad de nuevas hemorragias e hinchazón debían vigilarse estrechamente a lo largo del día. Por lo tanto, los objetivos iniciales de la atención y el tratamiento del hematoma fueron conservadores y adoptaron los principios de R.I.C.E. (reposo, hielo, compresión y elevación).10 Además, el GP prescribió una aplicación diaria de crema Hirudoid para aliviar el dolor localizado, la inflamación y los hematomas.
En términos de R.I.C.E. ocurrió lo siguiente:
- R: El reposo en cama se impuso durante una semana y el CNSSI recomendó el 10/1/22 que el consumidor "puede sentarse fuera sólo para las comidas durante la próxima semana"
- I: Se aplicó hielo de acuerdo con los principios generales R.I.C.E. durante aproximadamente 20 minutos cada cuatro horas, según la tolerancia del consumidor
- C: La compresión se aplicó utilizando unacapa de Tubigrip de tamaño E
- E: La elevación se produjo con reposo en cama y elevación adicional sobre una almohada blanda colocada longitudinalmente para asegurar que el talón se descargaba de cualquier presión.
Estrategias iniciales de tratamiento de heridas
Las estrategias iniciales de tratamiento de la herida incluían la preparación del lecho de la herida mediante una técnica aséptica, la higiene de las extremidades inferiores y el cuidado de la piel y la elección de apósitos para proteger y preservar la integridad del hematoma. El régimen incluía:
- Agente limpiador de heridas: N/Salina
- Higiene de las extremidades inferiores: Inspección de la piel y lavado de la extremidad con agua tibia en el momento del cambio de apósito e hidratación
- Cuidado de la piel peri-herida: Película de barrera para los bordes de la herida y la piel circundante y emoliente para mejorar el estado de la piel, reducir la sequedad y reducir el riesgo de futuras lesiones
- Aderezo primario: Capa de contacto de silicona; Adaptic Touch™ (3M)
- Vendaje secundario: Almohadilla estéril muy absorbente; Impervia Neosorb
- Fijación: Velban, venda de crepé y una capa de Tubigrip talla E del dedo del pie a la rodilla
- Frecuencia o cambio de apósitos: 3er día o según sea necesario si se altera el vendaje.
El hematoma se vigiló estrechamente para detectar los cambios morfológicos que pueden producirse a medida que los hematomas se resuelven o deterioran y las consiguientes complicaciones que pueden surgir, como la infección. En este punto se plantearon otras consideraciones:
- Hemorragia: mayor riesgo de hemorragia debido al uso reciente de Enoxaparina postoperatoria y teniendo en cuenta que puede ser necesario el desbridamiento de la herida
- Dolor: diferenciación del dolor agudo sobre el crónico a causa del hematoma
- Edema preexistente de las extremidades inferiores: potencial para exacerbar las complicaciones
- Comportamiento del consumidor: se supervisó el comportamiento del consumidor para garantizar que se minimizaban las conductas pasadas de retirada de apósitos. En este caso, el incumplimiento de la obligación de elevar las piernas y los comportamientos agresivos en el momento del cambio de vendaje, como dar patadas, fueron difíciles de tratar debido al mayor riesgo de dañar el lecho de la herida y de alterar la asepsia durante el procedimiento de vendaje.
El hematoma permaneció relativamente estable durante un breve periodo de tiempo (Figura 2) el día 6, pero el día 9 se observó cierta pérdida de epidermis. Se continuó con el régimen de apósitos según el plan inicial de capa de contacto de silicona, compresa estéril muy absorbente y Tubigrip. El día 12 (13/01/2022) el hematoma se había secado y se observa que el colgajo no es viable (Figura 3).
El día 16 (17/01/2022) la inflamación se había asentado aún más, y el colgajo estaba levantado y listo para el desbridamiento; no había hemorragia activa, los bordes de la herida permanecían claramente definidos, había bajos niveles de exudado y ningún signo de infección. Utilizando los principios del desbridamiento cortante conservador, la CNSSI desbridó el colgajo no viable del lecho de la herida junto con una irrigación minuciosa del lecho de la herida para eliminar el coágulo residual. Tras el desbridamiento de la herida, ésta presentaba un aspecto similar al de un desgarro cutáneo de categoría 3 con pérdida total del colgajo (Figura 4).
Objetivos asistenciales a largo plazo y estrategias de tratamiento de heridas secundarias
Tras el desbridamiento de la herida y la gran superficie resultante de la misma, se modificaron los objetivos de curación de heridas para reflejar este hecho. El objetivo era promover el tejido de granulación, evitar o suprimir el tejido de hipergranulación, reducir la posible carga bacteriana de la herida y controlar el exudado de la herida, ya que se esperaba que aumentara tras el desbridamiento.
Teniendo en cuenta estos factores, el régimen de vendaje se cambió a:
- Aderezo primario: Capa de contacto de silicona para cubrir un amplio margen periherida Adaptic Touch™ (3M)
- Vendaje secundario: Una espuma no adhesiva para eliminar el "espacio muerto" entre la herida y el apósito Espuma no adhesiva Biatain
- Fijación: Los vendajes se fijaron con Velband, vendas de crepé y Tubigrip desde los dedos hasta la rodilla
- Observación del apósito y frecuencia de cambio del mismo: Comprobación diaria del apósito y objetivo de cambio semanal. En el día 24 se observó una notable mejoría en la curación de heridas, con un lecho sano de granulación uniforme (Figura 5).
Entre seis y ocho semanas después del desbridamiento, las revisiones del CNSSI observaron que la herida estaba cicatrizando bien, lo que se tradujo en una disminución significativa del tamaño general de la herida y un cambio en su forma. Se observó un notable avance de los bordes de la herida, un mayor desarrollo de tejido epitelial que empezó a cubrir el lecho de la herida y que dio lugar a que el lecho de la herida quedara separado por una isla epitelial que dio lugar a dos zonas que medían L 28 mm x A 24 mm (proximal) y L 86 mm x A 48 mm (distal). Los niveles de exudado se mantuvieron bajos y bien controlados, sin signos de maceración cutánea periherida. Además, el estado de la piel circundante también mejoró, aunque permaneció ligeramente seca. No había edema de miembros inferiores (Figuras 6 y 7).
Posteriormente, la selección del apósito se cambió a un borde de espuma de silicona Biatain® de 15x15 cm de mayor tamaño para proporcionar márgenes periherida más amplios, asegurando un menor riesgo de daños en la frágil piel periherida. Se utilizó de forma continuada una película de barrera en los bordes de la herida y en la piel anterior a la herida, así como crema hidratante en la piel circundante.
Seguimiento y evaluación continuos
Lamentablemente, once días después (11 de marzo de 2022) se observó una nueva hemorragia, que según el personal de enfermería estaba relacionada con el traumatismo debido a la agitación y la posición sentada del consumidor (Figura 8). Sin embargo, en la revisión de la historia clínica también se observó que unos días antes se había aplicado un producto de espuma de silicona alternativo debido a un problema de disponibilidad de existencias. Además, se observó un deterioro menor de la herida en términos de aumento del exudado, ligero olor y cambio en el tipo de exudado, pero no se notificó a la CNSSI hasta el 25 de marzo de 2022, fecha en la que se actualizó el plan de tratamiento de la herida para incluir Inadine® en el borde distal de la herida durante siete días, tras lo cual se volvió a aplicar el apósito de borde de espuma de silicona (Figura 9).
A continuación, la herida evolucionó bien a lo largo de abril / mayo de 2022. A finales de mayo, el personal de enfermería solicitó que se cerrara la ficha de la herida, ya que se observó que estaba "curada". Una revisión posterior por parte de la CNSSI identificó que persistía el edema gravitacional de las extremidades inferiores y que era difícil de tratar, lo que suponía un riesgo de deterioro de la herida. El cuadro de la herida se mantuvo abierto con seguimiento continuo semanal y aplicación del apósito de borde de espuma de silicona para su protección. La herida cicatrizó y el cuadro de la herida se cerró finalmente en agosto de 2022, 7 meses (215 días) después de que se produjera la lesión (Figura 10).
Durante el periodo de tratamiento se inició un enfoque de equipo multidisciplinar para la atención holística.
Esto comenzó con la divulgación abierta a la familia en el momento de la lesión, con actualizaciones proporcionadas por el equipo de gestión del hogar a lo largo del período de tratamiento.
En el momento de la lesión se remitió al GP, que inició los primeros auxilios (R.I.C.E. y crema Hirudoid), y posteriormente al CNSSI para el inicio de un plan de tratamiento de la herida y la supervisión del proceso de curación.
Se recomendó una derivación posterior al fisioterapeuta debido a las caídas recientes y al cambio en la movilidad basal tras la hospitalización. La participación del fisioterapeuta ayudó a garantizar que las evaluaciones actuales de traslado y movilidad seguían siendo aplicables y que el entorno era seguro y propicio para el aumento de las necesidades de cuidados y equipamiento. Además, era necesario asegurarse de que el personal era consciente de la importancia de seguir los procedimientos correctos de manipulación manual y de cómo utilizar los equipos de la residencia.
En las últimas fases de la curación, cuando el edema gravitacional de la parte inferior de la pierna se convirtió en un motivo de preocupación, debido a la recuperación de la movilidad basal y al aumento del tiempo que pasaba fuera de la cama, la participación de la dietista ayudó a garantizar que se cubrieran las necesidades nutricionales mediante estrategias nutricionales, incluida la suplementación proteica con BD de proteínas compactas.
No hubo necesidad de frotar la herida ni de administrar antibióticos durante el proceso de curación, ya que el deterioro de la herida, cuando se observó, se trató localmente y se vigiló de cerca.
Retos en la prestación de asistencia
La lesión se produjo durante la COVID-19, cuando en Australia las residencias de ancianos estaban sujetas a una normativa estricta y a periodos de cierre que regían los criterios de entrada en la residencia, lo que creaba dificultades adicionales en la prestación de cuidados. Estas se referían principalmente a la organización, la dotación de personal y el suministro de productos.
A nivel organizativo, aunque el centro contaba normalmente con una cobertura de enfermeras tituladas las 24 horas del día, debido al COVID 19 y a las consiguientes limitaciones de personal, en ocasiones se requería la presencia de auxiliares de enfermería y personal asistencial para atender a los pacientes. Además, hubo un mayor uso de personal interino debido a los periodos de vacaciones de Navidad/Año Nuevo y de verano de enero. Esta falta de continuidad asistencial y las diferencias de conocimientos suscitaron la preocupación de que todo el personal pudiera no ser capaz de evaluar con precisión, identificar y responder adecuadamente a los signos y síntomas potenciales o reales de complicaciones y de comunicarlos y documentarlos eficazmente en consecuencia.
El suministro de productos para el tratamiento de heridas supuso un verdadero reto debido a las interrupciones de las cadenas de suministro por el efecto global de la COVID-19. La CNSSI y la dirección de las instalaciones eran plenamente conscientes de que cualquier plan de gestión que se pusiera en marcha debía tener esto en cuenta. Además, la formación del personal en el uso adecuado de los productos de vendaje recomendados y la elección de productos rentables fueron otras consideraciones y retos a superar.
Discusion
Tras la lesión y el descubrimiento del desarrollo del hematoma, se iniciaron los protocolos de tratamiento R.I.C.E. Aunque existe cierto debate sobre el valor actual de la R.I.C.E., sigue siendo una técnica de uso común para reducir el daño tisular secundario y la inflamación de los tejidos blandos dentro de la piel y el tejido de las lesiones musculoesqueléticasagudas10.
Los marcos de referencia para guiar el tratamiento de heridas son herramientas útiles para lograr una comprensión común de la valoración, el tratamiento y la evaluación continua de las heridas en proceso de curación y para facilitar la comunicación de estos factores en un lenguaje clínicamente apropiado entre el personal de las residencias de ancianos y el equipo multidisciplinar más amplio. En este caso, la CNSSI utilizó los principios rectores definidos con losparadigmas Triángulo deevaluación de heridas8 y Preparación del lecho de la herida9 para valorar y evaluar la curación de heridas, guiar las intervenciones clínicas de enfermería y la elección de apósitos, así como facilitar la comunicación con el personal y el equipo multidisciplinar. Por ejemplo, el desbridamiento de la herida del colgajo no viable del hematoma basándose en que había suficiente perfusión para favorecer la curación de heridas.
Del mismo modo, la selección de productos se realizó en función de los objetivos a corto y largo plazo de los cuidados a lo largo de las distintas fases de curación de las heridas. En este caso, y tras el desbridamiento del hematoma que creó una herida con características similares a las de un desgarro cutáneo de categoría 3 sin colgajo, era importante elegir un apósito primario que permitiera la curación de heridas. Y, además, el control de los factores locales de la herida, como la gestión de la humedad, el exudado, el potencial de infección, la protección de la piel periherida, la capacidad de adaptarse al lecho de la herida, la facilidad de aplicación y retirada, la reducción del riesgo de lesiones cutáneas relacionadas con el adhesivo médico y la disminución del dolor para el consumidor , así como la minimización de la frecuencia de los cambios de apósito.11,12,13,14,15 Por lo tanto, se eligió inicialmente una capa de contacto de silicona Adaptic Touch™ (3M) como apósito primario para cubrir el lecho de la herida y, en ocasiones, una zona más amplia de la piel periherida para una protección cutánea adicional. Se aplicó una espuma no adhesiva, Biatain® Non Adhesive Foam, para eliminar el "espacio muerto" entre la herida y el apósito, reduciendo así los riesgos de infección e hipergranulación. Las capas de contacto de silicona, que tienen un revestimiento de silicona blanda en uno o ambos lados del apósito, se recomiendan por su capacidad para favorecer la curación del tejido de granulación, la observación del lecho de la herida sin tener que retirar la capa de contacto, la protección de la piel periherida y por ser atraumáticas al retirarlas.11,12 Además, son útiles para mantener heridas secas o necróticas en las que la retención de humedad o la rehidratación no son un objetivo principal de los cuidados.16,17
Cuando se volvió a remitir al especialista en heridas a última hora del 25/03/2022, el plan de tratamiento de la herida se actualizó para incluir Inadine® sólo en el borde distal. Aunque Inadine® no suele recomendarse para los desgarros cutáneos debido a su efectodesecante18, se eligió Inadine® para tratar la maceración cutánea periherida en el borde distal. Además, Inadine® no es adherente, tiene acción antimicrobiana en , esrentable19 y estaba fácilmente disponible, dados los problemas experimentados con el suministro del producto en aquel momento. Como el personal estaba familiarizado con su uso, fue una elección segura y apropiada para utilizar durante el fin de semana y durante otros cinco días hasta que la herida pudo ser revisada por el CNSSI, tras lo cual se reanudó el uso del apósito de borde de espuma de silicona.
Estas elecciones también permitieron cambios de apósito menos frecuentes, al procurar cambios de apósito semanales junto con comprobaciones diarias de los apósitos para evaluar si había exudado y si los apósitos permanecían en su sitio. Si el personal consideraba que el apósito requería cambios más frecuentes, la CNSSI solicitaba una imagen de la herida antes de cambiar la frecuencia del apósito para asegurarse de que era adecuado y de que no había otros problemas o cuestiones subyacentes.
El edema de las extremidades inferiores fue difícil de tratar en las últimas fases de la curación, ya que se vio afectado por la mejora de la movilidad, el hecho de pasar más tiempo fuera de la cama, la participación en actividades de estilo de vida y la reducción del dolor, todo lo cual constituyó un avance positivo, pero aumentó el nivel de edema gravitacional y contribuyó en gran medida a la cronicidad de la herida y a los retrasos en la curación.
En general, en lo que respecta a la curación de heridas, las múltiples afecciones singulares y comórbidas relacionadas del consumidor, algunas de las cuales no eran factores modificables, probablemente contribuyeron al prolongado periodo de curación de heridas.9
El tratamiento de heridas en personas con demencia puede ser problemático, ya que debido al deterioro cognitivo y a la disminución de la capacidad para seguir las directrices de cuidados, los comportamientos o acciones de los consumidores pueden ser o son perjudiciales para la curación de heridas.20,21 En este caso, la paciente requería una estrecha supervisión para garantizar que sus conductas de empujar los apósitos hacia abajo, el incumplimiento de la elevación de las extremidades inferiores y los movimientos impulsivos no repercutieran en el cumplimiento del R.I.C.E., las estrategias de tratamiento de heridas y los regímenes de reposicionamiento, que si se producían con regularidad podían aumentar el riesgo de más daños en los tejidos, infecciones o lesiones por presión. Si el consumidor rechazaba los cambios de apósito, se volvía a hablar con él en diferentes ocasiones y por diferentes personas para ver si se le podía convencer de que permitiera los cambios de apósito antes de documentar un rechazo formal.
En la medida de lo posible, se adoptó un enfoque multidisciplinar de los cuidados en las condiciones de COVID-19, que incluía la comunicación con el GP, el dietista y el fisioterapeuta en relación con la ingesta alimentaria y nutricional de los consumidores y su nivel de movilidad; y con la familia de los consumidores en relación con la progresión de la curación de heridas. Se impartió formación al personal sobre movilidad, caídas y entorno, manipulación manual y uso correcto de los equipos para garantizar transferencias y posiciones seguras, así como sobre la importancia de las evaluaciones de riesgos, la evaluación de los cuidados y las repercusiones del estilo de vida y la nutrición en la curación de heridas. La CNSSI destacó además el papel que el GP y la familia seguían desempeñando en la atención del consumidor en esta fase.
COVID-19, al igual que en todo el mundo,22,23 afectó en ocasiones al suministro de productos para el tratamiento de heridas y a la prestación de servicios, que se superaron con la sustitución de productos, la revisión electrónica de historiales y la telesalud.
Conclusiones y lecciones aprendidas
Los hematomas de las extremidades inferiores son heridas traumáticas que pueden tener graves consecuencias a largo plazo para la curación de las heridas, sobre todo en los ancianos. La valoración holística y la evaluación continua de la curación de heridas utilizando marcos reconocidos relacionados con las heridas junto con un enfoque de equipo multidisciplinar es imprescindible para alcanzar los objetivos a corto y largo plazo de la curación de heridas en casos complejos como éste.
El deterioro de la salud debe reconocerse precozmente para que las evaluaciones de riesgos reflejen adecuadamente el estado de salud actual del consumidor, ya que las fluctuaciones de la salud pueden producirse con rapidez y repercutir significativamente en el nivel de atención requerido. Si el personal clínico es consciente de los cambios en el nivel de riesgo de un consumidor, puede intentar prevenir posibles complicaciones, en lugar de tener que tratarlo.
En este caso, se incrementó la concienciación entre las disciplinas sanitarias tratantes para ayudar al reconocimiento precoz y al tratamiento de cualquier deterioro de la herida, así como para proporcionar estrategias de apoyo para prevenir hematomas recurrentes en las extremidades inferiores por lesiones traumáticas.
El tratamiento de heridas en los ancianos, especialmente en presencia de demencia y en residencias de ancianos, es multifactorial, complejo y difícil. Se requiere un enfoque individualizado centrado en la persona para su cuidado que refleje las necesidades de una persona con demencia y una herida.
Agradecimientos
La familia de los consumidores consintió que se utilizara información clínica en este estudio de caso y dio su consentimiento por escrito para el uso de fotografías clínicas.
Conflictos de intereses
Los autores declaran no tener conflictos de intereses.
Financiación
Los autores no recibieron fondos para presentar este estudio de caso.
Author(s)
Helen Carter*
RN
Clinical Nurse Specialist Skin Integrity, Hall and Prior Health and
Aged Care Group, New South Wales, Australia
Jenny Prentice
PhD RN STN
Nurse Consultant Wound Skin Ostomy Hall and Prior Health and
Aged Care Group, Perth, Western Australia
* Corresponding author
References
- Constant J & Reed J. Designing a new community lower limb haematoma pathway to prevent hospital admission and reduce cost. Wounds UK 2022, 18 (4):76-83.
- Megson M. Traumatic subcutaneous haematoma causing skin necrosis. BMJ Case Reports 2011;10.1136/bcr.05.2011.4273
- Chami G, Chami B, Hatley E & Dabis H. Simple technique for evacuation of traumatic subcutaneous haematomas under tension. Emergency Medicine 2005, 5 (11): doi:10.1186/1471-227X-5-11
- Beldon P. Haematoma: Assessment, treatment and management. Wound Essentials 2011, 6: 36-39.
- Karthikeyan GS, Vadodaria S & Stanley PWR. Simple and safe treatment of pretibial haematoma in elderly patients. Emerg Med J 2004;21:69–70.
- Barth A, Vatterrott A, Zhou Y, Fink A & Doblhamme G. Extremity injuries and dementia disproportionately increase the risk for long-term care at older age in an analysis of German Health Insurance routine data for the years 2006 to 2010. European Review of Aging and Physical Activity (2016) 13:9 DOI 10.1186/s11556-016-0169-8
- Callaghan R & Merrick J. How does dementia affect patients with wounds? JCN 2015, 29 (5): S:9-13.
- World Union of Wound Healing Societies (WUWHS), Florence Congress, Position Document. Advances in wound care: the Triangle of Wound Assessment Wounds International, 2016.
- Sibbald RG, Elliott JA, Persaud-Jaimangal R, Goodman L, Armstrong DG & Harley C et al. Wound Bed Preparation 2021. Adv Skin & Wound Care 2021, 34(4):183-195.
- Kwiecien SY. Is it the End of the Ice Age? IJSPT. 2023;V18(3):547-550. doi:10.26603/001c.74273
- Le Blanc K & Woo K. A pragmatic randomised controlled clinical study to evaluate the use of silicone dressings for the treatment of skin tears. Int Wound J. 2022;19:125–134.
- Holloway S, Prentice J, Samuriwo R. Preventing, assessing and treating skin tears. Nursing Standard 2023. doi: 10.7748/ns.2023.e12127
- Dowsett C, Swanson T & Karlsmark T. A focus on the Triangle of Wound Assessment – addressing the gap challenge and identifying suspected biofilm in clinical practice. Wounds International 2019, 10 (3):16-21.
- Dowsett C & von Hallern B. The Triangle of Wound Assessment: a holistic framework from wound assessment to management goals and treatments. Wounds International 2017; 8(4): 34-39.
- Stephen-Haynes J, Carville K. Skin Tears Made Easy. Wounds International 2011;2(4):1-6.
- von Hallern B, Berg M, Hintner M & Hartleben C. In Focus -Fistulas and wound undermining: First clinical evaluation of a new gelling fiber dressing Biatain® Fiber. MEDIZIN & PRAXIS 2020:20-26.
- World Union of Wound Healing Societies (WUWHS) Consensus Document. Wound exudate: effective assessment and management Wounds International, 2019.
- Le Blanc K, Baranoski S, Christensen D, Langemo D & Edwards K et al. The Art of Dressing Selection: A Consensus Statement on Skin Tears and Best Practice. Adv Skin & Wound Care 2016;29:32–46.
- Sibbald RG, Elliott JA. The role of Inadine in wound care: a consensus document. Int Wound J 2017; 14:316–361.
- Gunanayagam P, Iliopoulos J & Ahmad M. Considerations in wound care of patients living with dementia. British Journal of Nursing 2022, 31(20) Tissue Viability Supplement:S32-S40.
- Parker CN, Finlayson KJ & Edwards HE. Exploring the prevalence and management of wounds for people with dementia in long-term care. Int Wound J. 2020;17:650–659.DOI: 10.1111/iwj.13325
- Schlager JG, Kendziora B, Patzak, Kupf S & Rothenberger C et al. Impact of COVID-19 on wound care in Germany. Int Wound J. 2021;18:536–542.
- Holloway S. Wound care and COVID-19: recognising innovation and collaboration. Wounds UK 2020, 16 (2):10.



